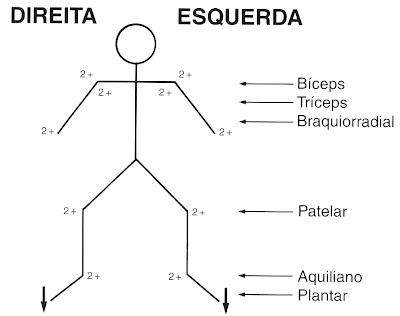
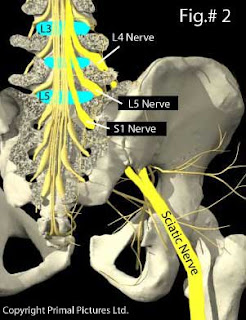
Você já viu o cabo do ferro de passar roupas aberto? Ou de alguma extensão? Dentro deles há uma porção de fios finos e flexíveis.
Ao usar um eletrodoméstico, é preciso tomar uma série de precauções para não danificar esses cabos, como não deixá-los rigidamente dobrados e prestar atenção na posição do fio que sai do plugue.
O nosso punho pode ser comparado a esses cabos. Ele também é recheado por uma série de “fios” – artérias, veias, ossos, tendões e nervos -, e tudo tem que passar livremente dentro dele. E, assim como no cabo, quando o deixamos dobrado por muito tempo ou o sobrecarregamos, suas estruturas internas são prejudicadas.
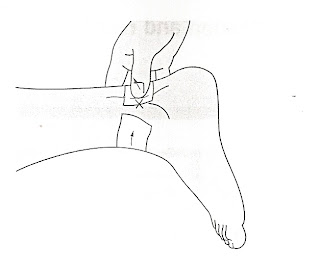
Na ilustração abaixo é possível enxergar direitinho o punho por dentro. Podemos ver as estruturas que o compõem, e perceber que tudo lá dentro está cuidadosamente encaixado.

Desenho de punho mostrando estruturas internas
Qualquer movimento realizado com a mão interfere diretamente na pressão sobre essas estruturas. Se esses movimentos são contínuos e há sobrecarga, podemos desenvolver uma lesão por esforço repetitivo (L.E.R.) ou, como atualmente são chamadas, doenças osteomusculares relacionadas ao trabalho (D.O.R.T.).
A Síndrome do túnel do carpo é uma das doenças cuja principal causa está ligada ao esforço repetitivo, como digitar no computador e grampear papéis – em geral realizado nos locais em que se tira xerox. Nesse caso, o problema surge devido aos movimentos contínuos e forçosos feitos com a mão dobrada, lesionando pouco a pouco as estruturas do punho.
Essas pequenas lesões fazem com que alguns “fios” fiquem inchados ou mais grossos e, como o punho não é como o coração de mãe que sempre cabe mais um, tudo lá dentro fica mais apertado.
Com isso, a pessoa começa a sentir dormência e formigamento no polegar, no dedo indicador, no médio e em parte do anular, passando a ter dificuldade para realizar atividades simples como segurar uma xícara, escrever e tocar violão.
Como não podia deixar de ser, para prevenir esse pequeno abacaxi, vamos para algumas dicas!
Dicas de terapia ocupacional
* Para que os “fios” do punho tenham trânsito livre é necessário que ele esteja na posição neutra enquanto você utiliza o mouse e o teclado. Isso significa que a mão deve estar alinhada com o antebraço.
* O antebraço e o cotovelo devem ficar em cima da mesa ou do braço da cadeira enquanto você usa o computador. Na segunda opção, o braço da cadeira deve chegar até a borda da mesa.
* Acho que já deu para entender que o mouse e o teclado devem sempre estar na mesma altura, ainda mais se você trabalha o dia inteiro na frente do computador. Por isso, abaixo aquelas mesinhas para computador que têm um andarzinho só para o teclado!
* Agora uma curiosidade só para quebrar um pouco a cara de manual de instruções desse texto: quando deixamos o antebraço e o cotovelo apoiados na mesa, a sobrecarga na região em cima do bumbum é reduzida. Assim também diminuímos as chances de dor nas costas! ![]()
* Preste atenção em como você movimenta o mouse. Devemos mexê-lo como se o antebraço e a mão fossem uma coisa só, e não apenas utilizando a articulação do punho.
* Os apoios para mouse e teclado não são frescuras. Eles permitem que os punhos permaneçam na tal da posição neutra enquanto você usa o computador.
* Na hora de comprar esses acessórios dê uma olhada se eles têm a mesma altura do seu mouse e teclado, caso contrário o seu punho ficará tortinho. Além disso, eles devem ser de gel ou de espuma de poliuretano com baixa densidade. No caso do apoio de espuma, ele deve ser revestido por tecido.

Alívio da Dor
Durante a fase aguda da osteoartrose de joelho que é uma doença inflamatória que causa muitas dores e limitação de movimentos nos membros, pode ser utilizada a fisioterapia nos pacientes com a a finalidade de aliviar as dores sentidas por eles.
A principal função do tratamento fisioterapêutico além do alívio da dor é amenizar os espasmos do músculo promovendo na articulação um pouco mais de mobilidade. Para isso são necessárias aplicações de frio ou calor, pois ambos conseguem proporcionar melhora na sensação de dor e na função da articulação do membro.
Quando a enfermidade já está num estágio avançado, os terapeutas optam tanto pelo uso do calor que também melhora a flexibilidade dos tecidos dos músculos, reduz a rigidez muscular e melhora a circulação, quanto a crioterapia que através de gelo ou substâncias que abaixem a temperatura no local afetado proporcionam também alívio da dor, sendo eficaz no combate aos traumatismos musculares, reduzindo as reações inflamatórias e prevenindo os edemas.
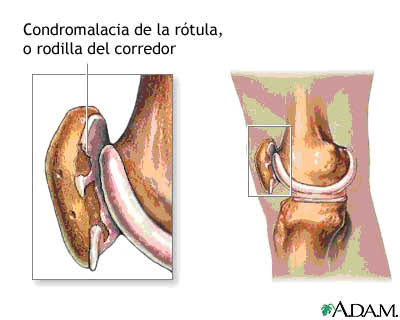
Lesão do ligamento cruzado anterior e tratamento fisioterapêutico conservador

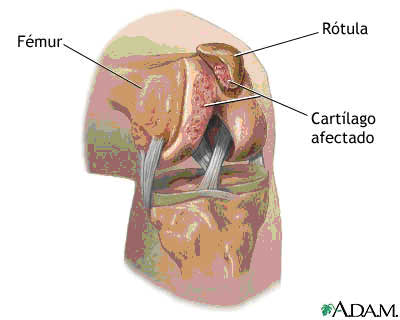
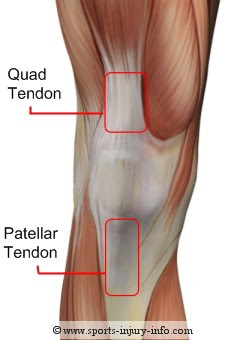
O joelho é a maior articulação do corpo e sua estrutura é bastante complicada, segundo Gray (1988), a articulação do joelho foi primeiramente descrita como um gínglimo ou articulação em dobradiça, mas na verdade é um tipo muito mais complicado. Para Vicente de Castro (1985), dois movimentos são fundamentais na articulação do joelho, a flexão e a extensão. Entretanto, esses movimentos não são simples como os de um gínglimo, pois quando realizado a flexão, os côndilos do fêmur deslizam para frente e ainda apresentam um pequeno movimento de rotação. Diante disso, as estruturas do joelho são bastante susceptível a lesões, o que contribui para a alta incidência de problemas no ligamento cruzado anterior (LCA), esse ligamento desempenha função muito importante na dinâmica da articulação, pois sua principal função é impedir a translação anterior da tíbia em relação ao fêmur.
Os tratamentos conservadores pra LCA são aqueles em que não há intervenção cirúrgica e a Fisioterapia tem a função de avaliar e realizar esses tratamentos de acordo com a idade do paciente, prática de atividades e apresentação de lesões associadas. Conforme NUNES et al., (2003), o tratamento das lesões de ligamento cruzado anterior é dividido em duas fases distintas, o tratamento na fase aguda e crônica. A fase aguda inicia-se logo após o trauma e aponta principalmente por diminuir a dor e a inflamação, restabelecer amplitude de movimentos e restituir o controle muscular e proteção contra novas agressões, exercícios de flexo-extensão assistidos e alongamentos requerendo o aumento da ADM, uso de muletas para descarga parcial do peso, até que se restabeleça completamente a ADM e interrompa o processo inflamatório.
O mesmo autor indica que na fase crônica o início do tratamento é recomendado depois de atingidas as metas anteriores, e tem por base quatro parâmetros que são: 1) Treinamento muscular; sua intenção é aumentar a resistência e força dos grupos musculares que cruzam o joelho, deve ser dado maior destaque aos grupos musculares posteriores como isquiotibiais e gastrocnêmio. 2) Treinamento proprioceptivo, é definido como a capacidade inconsciente de sentir o movimento e posição de uma articulação no espaço. A propriocepção é trabalhada por meio de exercícios de equilíbrio, postura do joelho no espaço e tempo correto de atuação dos músculos flexores.
3) Tratamento conservador com órteses protetoras. 4) Reeducação esportiva, visto que todas atividades esportivas que envolvem saltos, giros, mudanças bruscas de direção e velocidade devam ser evitadas, optando por práticas com baixo risco para o joelho.
Portanto, cabe a cada fisioterapeuta escolher a conduta a ser seguida, e desta maneira consiga atingir os objetivos propostos para cada paciente. A fisioterapia quando aplicada de maneira correta contribui muito para o sucesso da resolução do problema.
Atuação da fisioterapia na diminuição da dor durante o trabalho de parto normal
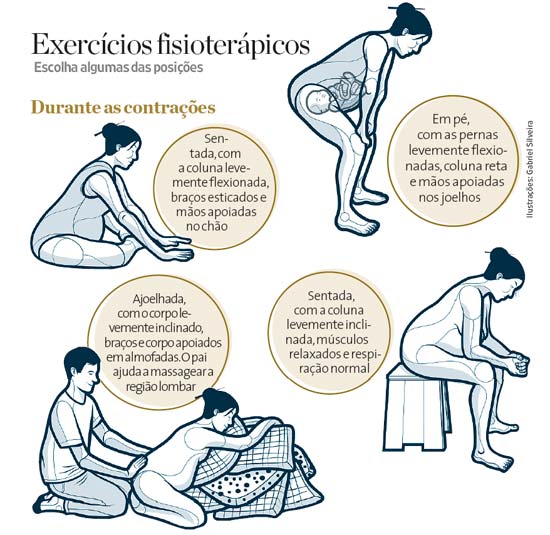
Atualmente os obstetras vem se preocupando com maior freqüência em relação a tão incômoda e angustiante sensação de dor durante o parto, que faz com que cada vez mais gestantes, tenham partos complexos e de maior intensidade, gerando contudo um mal estar para o binômio mãe-filho.
Cada vez mais, os obstetras procuram por medidas de promoção da saúde para gestantes e é claro diminuição da dor, é nesse aspecto então que se encontra com mais precisão o papel da fisioterapia, que entra com métodos inovadores e não farmacológicos, afim de se manter uma boa relação entre mãe e filho, durante o trabalho de parto, eliminando consequentemente a tríade: medo-tensão-dor, que ocorre em 90% das gestantes.
Como citado acima, a fisioterapeuta tem um importante papel a ser cumprido, para isto ela dispõe de alguns métodos manuais e não farmacológicos, para que assim o ciclo do parto aconteça de forma mais natural possível. Dentre esses métodos podemos citar como mais importantes, os seguintes:
- ·Relaxamento: promove a diminuição do tônus dos músculos do organismo, evitando que a tensão, interfira no trabalho de parto.
- ·Massagem: promove relaxamento e alivia a tensão dos músculos doloridos.
- ·Percepção respiratória: promove juntamente com o exercício psíquico e relaxamento a diminuição da tensão no que envolve a síndrome medo-tensão-dor.
- ·Posicionamento: promove maior relaxamento para os músculos dorsais e do assoalho pélvico.
- ·Imaginação: promove desvio do foco central, que seria a dor, promovendo maior relaxamento.
- ·Banho quente: promove vasodilatação local, diminuindo a dor, promovendo maior relaxamento.
- ·Tens (Eletroestimulação Transcutânea): eletrodos que promovem analgesia local, beneficiando a gestante diante do incômodo da dor do parto. Normalmente são dispostos na região lombo-sacra onde há maior concentração de dor.
Com tudo isso o papel da fisioterapia torna-se cada vez mais abrangente, sendo a área da obstetrícia, nova, na questão de conhecimento por parte tanto da população tanto de alguns profissionais da área da saúde. Sendo, portanto uma área inovadora, que propicia tanto para a mãe como para o filho, mais segurança e naturalidade no momento do parto.
MÃO TORTA RADIAL CONGÊNITA

A mão torta radial congênita (MTRC) é uma entidade rara, caracterizando-se por uma agenesia total ou parcial do rádio, com comprometimento ou não de todo o primeiro raio e com posicionamento em desvio radial da mão. A deficiência pode ser uni ou bilateral. O envolvimento bilateral tem sido registrado na literatura em 50% dos casos de MTRC. Para explicar a etiopatogenia dessa entidade, relacionou-se o caráter familiar, bem como a associação com o uso de drogas, como a talidomida, porém ainda sem conclusões bem definidas. Em ambos os aspectos, é freqüente a associação com outras patologias congênitas, como: persistência de ductus arteriosus, imperfuração anal, atresia de esôfago, ausência de orelha externa, surdez nervosa, escoliose congênita ou idiopática, defeito septal ventricular, tetralogia de Fallot, coarctação da aorta, agenesia renal com hidronefrose contralateral, agenesia de lobo superior do pulmão, encefalocele pedunculada com hidrocefalia comunicante, sinostose radioulnal proximal e trombocitopenia . Uma falha na segmentação da metade anterior do extremo do membro superior, nas primeiras semanas de desenvolvimento embrionário, suprime o crescimento da porção proximal e anterior do úmero e bordo pré-axial do antebraço. A deficiência congênita longitudinal radial pode ser subdividida em três tipos: tipo A, hipoplasia radial, em que o rádio se encontra encurtado, porém apresentando as epífises proximal e distal; tipo B, ausência parcial do rádio; e tipo C, ausência completa do rádio, constituindo 50% dos casos relatados. Existem também anormalidades dos músculos e estruturas neurovasculares. O envolvimento muscular é difuso. O pronador quadrado, os extensores radiais do carpo, os músculos da região tenar e o flexor profundo para o indicador estão usualmente ausentes, influindo na decisão para a policização do indicador. Os nervos musculocutâneo e radial usualmente terminam no cotovelo, sendo a sensibilidade suprida pelo ulnar e mediano. A artéria radial é freqüentemente rudimentar ou está ausente. A diversificação na indicação do tratamento conservador e/ou cirúrgico levou-nos ao objetivo de discutir os aspectos dos tratamentos conservador e cirúrgico, tendo como parâmetro a avaliação radiological do desvio radial. O tratamento da MTRC permanece complexo e de difícil padronização. O tipo de tratamento depende do grau de deficiência longitudinal radial. Na forma hipoplásica do rádio, o tratamento com trocas gessadas, órteses noturnas, atuações fisioterapêuticas para melhorar ADM ou manipulações passivas podem ser realizadas com sucesso. Na progressão do desvio radial ou instabilidade do punho, indica-se o alongamento do rádio ou a centralização do carpo. Na agenesia parcial ou total do rádio, a correção da deformidade e a estabilização do punho pela centralização do carpo sobre a ulna distal são recomendadas.
Hidroterapia na osteoporose

Osteoporose é uma doença sistêmica que resulta em reduzir a massa óssea e deterioração do tecido ósseo,constituindo em um grave problema de saúde publica sobretudo pelas fraturas atingindo em especial mulheres após a menopausa.
A hidroterapia é como recurso educativo e terapêutico, tendo um papel muito importante no tratamento da osteoporose podendo estar quase em todas as etapas do tratamento, o uso da hidroterapia no tratamento de doenças reumáticas e ortopédicas e amplamente reconhecido pois isso se deve pela possibilidade da água ser aquecida e envolver o corpo do paciente, resultando assim com a diminuição da dor e do espasmo muscular e também a flutuabilidade do corpo humano na água, aliviando o estresse em todas articulações .
O tratamento do portador de osteoporose deve ser indicado a ser todo realizado dentro da piscina, o que diminui o risco de fratura eminente, esta técnica visa utilizar os efeitos fisiológicos da água aquecida em torno de 31 a 33 graus no inverno e 29 graus no verão. Os efeitos térmicos da água, combinados com a prática de exercícios, proporcionaram relaxamento e aumento no metabolismo, facilitando a contração muscular. Conclui-se que a combinação dos efeitos físicos da água e do exercício conduz a melhora holística no paciente com disfunção do aparelho locomotor, melhorando diretamente a capacidade funcional e qualidade de vida dos mesmos.
A eficácia da terapia manual em indivíduos cefaleicos portadores e não-portadores de degeneração cervical: análise de seis casos
cefaléias, associadas ou não a dores referidas na coluna cervical.
O Estudo teve como objetivo examinar a evolução de seis pacientes com diagnóstico de cefaléia do tipo tensional, submetidos a um protocolo de tratamento fisioterapêutico de terapia manual.
Foram acompanhados seis indivíduos, três com alterações vertebrais associadas (indivíduos portadores - IP) e três sem alterações vertebrais (indivíduos não-portadores – INP), sendo cinco mulheres e um homem, submetidos a um tratamento constituído por dez sessões de tração cervical manual, alongamentos, mobilização vertebral e massagem.O estudo realizado não foi randomizado nem cegado.
Espondilite Anquilosante
A espondilite anquilosante caracteriza-se pelo surgimento de dores na coluna de modo lento ou insidioso durante algumas semanas, associadas à rigidez matinal da coluna e diminui de intensidade durante o dia. A dor persiste por mais de três meses, melhora com exercícios e piora com repouso. No início, costuma causar dor nas nádegas, possivelmente se espalhando pela parte de trás das coxas e pela parte inferior da coluna.Pode ocorrer nos dois sexos, mas se manifesta mais freqüentemente no sexo masculino, acomete de 4 a 5 homens para uma mulher. Normalmente os pacientes desenvolvem os primeiros sintomas no final da adolescência ou no início da idade adulta (17 aos 35 anos), sendo muito rara após os 40 anos de idade.
Os órgãos e tecidos mais afetados pela espondilite anquilosante são:
- Outras articulações (articulações dos quadris, ombros, joelhos, entre outras);
- Ossos;
- Coração, pulmão e sistema nervoso central;
- Pele;
- Intestino.
O tratamento é feito com exercícios para conscientizar o paciente de sua postura, especialmente com relação às sua costas, e encorajar o movimento livre de algumas juntas, particularmente ombros e quadris. É importante fortalecer os músculos, pois o movimento reduzido, mesmo por um curto período de tempo, os enfraquece, podendo levar muito tempo para reconstruí-los.Além dos exercícios, é importante que o paciente consulte um fisioterapeuta para aprender uma rotina de exercícios que poderá praticar todos os dias. Com essa rotina o paciente terá alívio das dores, diminuição das inflamações e das contraturas, manutenção da postura, manutenção das funções articulares e evitar deformidades atróficas.O artigo de referência mostra a eficácia do programa de fisioterapia aquática para a melhora da capacidade funcional e qualidade de vida dos indivíduos com EA.




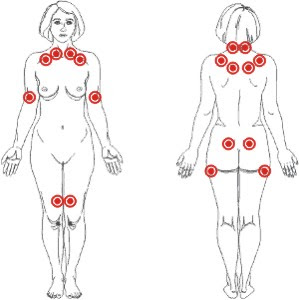 A fibromialgia é uma forma de reumatismo associada à da sensibilidade do indivíduo frente a um estímulo doloroso. O termo reumatismo pode ser justificado pelo fato de a fibromialgia envolver músculos, tendões e ligamentos. O que não quer dizer que acarrete deformidade física ou outros tipos de seqüela. No entanto a fibromialgia pode prejudicar a qualidade de vida e o desempenho profissional, motivos que plenamente justificam que o paciente seja levado a sério em suas queixas. Como não existem exames complementares que por si só confirmem o diagnóstico, a experiência clínica do profissional que avalia o paciente com fibromialgia é fundamental para o sucesso do tratamento.
A fibromialgia é uma forma de reumatismo associada à da sensibilidade do indivíduo frente a um estímulo doloroso. O termo reumatismo pode ser justificado pelo fato de a fibromialgia envolver músculos, tendões e ligamentos. O que não quer dizer que acarrete deformidade física ou outros tipos de seqüela. No entanto a fibromialgia pode prejudicar a qualidade de vida e o desempenho profissional, motivos que plenamente justificam que o paciente seja levado a sério em suas queixas. Como não existem exames complementares que por si só confirmem o diagnóstico, a experiência clínica do profissional que avalia o paciente com fibromialgia é fundamental para o sucesso do tratamento. A Fisioterapia ameniza as dores, provoca relaxamento usando a eletroterapia, hidroterapia e terapia manual. Além disso, os alongamentos e massagens terapeuticas são usadas para "soltar" os pontos de tensão.
A Fisioterapia ameniza as dores, provoca relaxamento usando a eletroterapia, hidroterapia e terapia manual. Além disso, os alongamentos e massagens terapeuticas são usadas para "soltar" os pontos de tensão.










 Com a fisioterapia estes pacientes conseguem minimizar anormalidades do tônus muscular, Mantêm e aumentam a ADM (amplitude de movimento) e com a fisioterapia respiratória estes diminuem os riscos de infecção, insuficiência pulmonar e conhecem mais sobre os sintomas e como eles afetam estas atividades. Os fisioterapeutas também possuem extrema importância nos estudos clínicos que ajudam a desvendar, conhecer os melhores métodos e exercícios.
Com a fisioterapia estes pacientes conseguem minimizar anormalidades do tônus muscular, Mantêm e aumentam a ADM (amplitude de movimento) e com a fisioterapia respiratória estes diminuem os riscos de infecção, insuficiência pulmonar e conhecem mais sobre os sintomas e como eles afetam estas atividades. Os fisioterapeutas também possuem extrema importância nos estudos clínicos que ajudam a desvendar, conhecer os melhores métodos e exercícios.














































































































 Download Links:
Download Links: Download Links:
Download Links: Download Links:
Download Links: Download Links:
Download Links: Download Links:
Download Links: Download
Download 






 Download Links:
Download Links: Download Links:
Download Links: Download Links:
Download Links:



































 Gracil
Gracil




















![[AV2+3.jpg]](http://3.bp.blogspot.com/_NHs8dbXL8bk/Rl27xZ4uafI/AAAAAAAAADA/HslgixvrGPE/s1600/AV2%2B3.jpg)